巴瑞特氏食道
」 胃食道逆流 食道癌 巴瑞特氏食道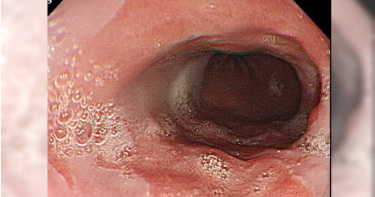
胃鏡一照驚見「整片鮭魚色」!畫面曝光 醫警告:癌前病變
不少人都有胃食道逆流的困擾,胃腸肝膽專科醫師張靖給6大建議,提醒大家,千萬別輕忽胃食道逆流的傷害,應即時的改善生活作息與飲食習慣。張靖在粉專《張靖醫師 胃腸肝膽。靖心靖力 守護健康》提到,一名60歲男病患因長期飽受胃酸逆流之苦而前來看診,胃鏡一照,發現在食道與胃的交界看到了舌頭樣、鮭魚顏色般的黏膜變化,這就是巴瑞特氏食道(Barrett's esophagus)在胃鏡底下的典型表現,最終的病理化驗報告也證實就是巴瑞特氏食道。張靖說明,巴瑞特氏食道是因反覆的胃食道逆流沒受到控制,導致食道上皮被破壞而產生腸化生的現象,且容易在未來惡化成食道腺癌,所以它被視為癌前病變,在預防勝於治療的大觀念下,要預防巴瑞特氏食道的產生,就是要好好控制胃食道逆流以避免其惡化。張靖給6建議減少胃食道逆流:●遠離菸、酒:因吸菸會增加胃酸逆流的機會,而飲酒會直接刺激胃酸的分泌。●減少容易胃酸過多的食物:咖啡、茶、酒、太甜的食物等。●避免吃太飽:因吃太飽會造成胃內壓力上升,同時影響消化蠕動,讓胃酸逆流的機會大增。●別飯後立刻躺下:因在平躺時胃酸更容易從胃裡往食道方向逆流,因此吃飽後別立馬平躺。●維持健康體重:根據統計,在BMI≧24的情況下,胃食道逆流風險是BMI正常的1.43倍,因此減重可以有效改善胃酸逆流。●適當緩解壓力:壓力也是胃酸過多以及胃酸逆流的常見原因,好好釋放生活和工作上的壓力也可有效改善胃酸逆流。張靖表示,在胃鏡下,胃食道逆流的嚴重程度可分A/B/C/D級,A最輕微、D最嚴重,當分級是比較嚴重的C或D時,或是分級有在惡化的趨勢時,例如B變成C,此時需積極的藥物治療和調整飲食生活習慣,並同時定期追蹤胃鏡來密切注意有無巴瑞特氏食道的發生。張靖也說,胃食道逆流不是都會惡化成巴瑞特氏食道,而巴瑞特氏食道也不是都會惡化成食道腺癌,但我們千萬別輕忽胃食道逆流的傷害,即時的改善生活作息與飲食習慣,讓預防勝於治療的觀念深植在你我的心。

一直胃食道逆流要注意!恐釀食道癌 醫曝「癌前病變徵兆」
最近研究顯示胃食道逆流病患正在增加,在台灣每4 人就有1人罹患胃食道逆流疾病,特別是年輕上班族,是台灣一個文明病。長期胃食道逆流會變成巴瑞特氏食道,是一種無聲的食道癌前病變,非一般人想的食道逆流而已。統計發現,慢性逆流的病人中有5-10%會發生巴瑞特氏食道的症狀。胃食道逆流後遺症 不治療恐變成食道癌汐止國泰綜合醫院消化內科主治醫師陳世源說明,巴瑞特氏食道主要是因為長期受胃酸逆流所造成的黏膜病變,是胃食道逆流的一種後遺症。也有證據顯示是由先天的基因變異與後天環境間的許多綜合原因所導致。依據美國胃腸學會的定義,巴瑞特氏食道是指正常食道鱗狀上皮化生變成小腸柱狀上皮而有癌化可能的情形,巴瑞特氏食道的重要性在於它有較高的機會變成食道腺癌。而病程進展會由一開始的上皮化生變成異生,再變成食道腺癌。巴瑞特氏食道無特殊症狀 這些人為高風險族群陳世源指出,巴瑞特氏食道多半沒有特殊症狀。有些會有胃食道逆流典型症狀(胃酸逆流、吞嚥困難、 喉嚨有異物感、胸口灼燒感)、非典型症狀或食道外症狀(慢性咳嗽、哮喘、慢性 喉嚨痛、聲音沙啞、胸痛、牙齒糜爛、體重減輕等)。而年紀大於50歲、長期有胃食道逆流的症狀、抽菸、橫膈裂孔疝氣、中廣型肥胖等,都是巴瑞特氏食道的高風險族群,且男性高於女性。內視鏡切除病灶 降低食道癌風險若黏膜沒有化生不良的話,藥物治療目前用質子幫浦抑制劑治療1年和追蹤胃鏡。氫離子幫浦抑制劑不但可以避免黏膜從上皮化生變成異生,也可能可以減少巴瑞特氏食道病人發生食道腺癌的機會。近年因為內視鏡治療技術的越來越進步,陳世源表示,除了藥物治療之外,治療的重點是癌前病變或早期癌也是直接用內視鏡方法治療進行病灶切除,以減少日後食道癌的產生。治療巴瑞特氏食道 日常生活習慣也要留意陳世源提醒,抽菸、喝酒、吃宵夜,以及辣和油膩食物、 咖啡、巧克力、碳酸飲料、果汁和薄荷等這些東西減少吃或不吃,因為它們可能會增加食道的酸度和減少下食道括約肌的壓力,更加嚴重胃食道粘膜發炎和創傷。此外,也要注意體重和減輕體重以及平躺時將頭提高。

不是菸酒生!他「愛喝這飲料」放任胃食道逆流…慘罹癌
長期吸菸、嚼檳榔、飲酒、食用加工食品與高溫或燙口等食物,都會增加罹患食道癌的風險。然而,胃腸肝膽科專科醫師吳宗勤分享,他在短短2個月內遇到2位食道腺癌患者,竟都不是菸酒生,全是因忽視胃食道逆流所致,讓他勸世「少見不代表沒有」。醫師在臉書粉專「腹內的日常 吳宗勤醫師」發文分享罕見的病例,他說自己在連續2個月內遇到2個食道腺癌患者,以往他最喜歡拿來勸世的菸酒生,這2個病人剛好都不是,1位是不菸不酒不檳榔的年輕老闆,平常就是喜歡喝酸的飲料,胃食道逆流長期以來沒吃藥也習以為常,另一位也是有胃食道逆流症狀的公教人員,甚至2年前才在醫院周邊診所做過胃鏡,「巴瑞特氏食道,診所醫師沒告知需要持續吃藥或追蹤,病人也因為忙碌而疏忽,就放任食道逆流症狀出現。」醫師表示,接近3公分的巴瑞特氏食道,該要好好追蹤,就算過往經驗中,台灣人身上要從巴瑞特氏食道變成食道癌的機率真的少之又少,但「健保這幾年也開始事前審查給我們做電燒,既然有要放手給大家治療,那想必應該也是看到相關的風險性在上升,要不然一次治療健保動輒破十萬元,沒人會這麼無聊將它放入給付項目中。」醫師說,這2位病人的出現算是一個警惕,雖然都被抓出來,也算是早期的病灶,但過往覺得台灣人的胃食道逆流以及巴瑞特氏食道不容易出現癌症。對此,他坦言「看來也被推翻給自己一個觀念更新,有時候就是做得還不夠多,不代表不會出現,遇到看起來不對勁的地方、治療後效果不佳的病人、該做的切片以及追蹤,真的不能夠鐵齒放過,少見不代表沒有,共勉之」。

吃一點就飽以為小鳥胃…台南女胸痛就醫 驚見「胃跑到胸腔」扭轉變形
台南1名53歲的林女士多年來進食只要吃一點就有飽足感,稍微吃多則會出現胸口悶痛及灼熱感,一直以為自己是小鳥胃,最近因為左胸疼痛至奇美醫院急診,經進一步檢查發現為橫膈膜裂孔疝氣導致,胃已經移至胸腔並產生扭轉,並在心臟後方造成壓迫,甚至擠壓到左側肺臟,影響肺活量。奇美醫院胸腔外科主治醫師陳照坤會診後,經過團隊檢視、溝通及充分的術前準備,替患者安排腹腔鏡微創手術,將胃和腹腔組織復位修補疝氣,並進行抗逆流手術。林女術後恢復良好,進食狀況穩定,幾日後順利出院,目前定期門診追蹤。陳照坤指出,橫膈膜裂孔疝氣,也稱為食道裂孔疝氣,是指腹腔內器官經由橫膈膜上原本經由食道經過的通道跑到胸腔內,其危險因子多半為因年紀大造成裂孔附近肌肉老化鬆弛、長時間腹壓過大或是外傷外力引起。橫膈膜裂孔疝氣按照程度可分為4種類型,其症狀和治療方式也有所不同。醫師說明,橫膈膜裂孔疝氣第一型為滑動型疝氣,病人占比約90%,原本在腹腔的賁門滑動到胸腔,大部分病人並無症狀,一般以藥物治療為主;第二型為食道旁疝氣,賁門仍在腹腔,但是胃的一部分進入胸腔;第三型為混合性,即第一和第二型的混合型態,通常較為嚴重;第四型疝氣除了胃之外,還合併有其他腹腔內器官一起進入胸腔,如大腸、小腸、脾臟等,病人症狀最為明顯,可能因為壓迫心臟或肺臟產生胸痛、胸悶或是呼吸不順等,嚴重時需要立即緊急手術。陳照坤提到,橫膈膜疝氣可以透過3方式做鑑別診斷。(圖/奇美醫院提供)陳照坤提到,橫膈膜疝氣可以透過3方式做鑑別診斷,首先是上消化道內視鏡檢查,除了直接評估疝氣的狀況外,也可以診斷病人是否由胃食道逆流或是巴瑞特氏食道症 (Barrett’s esophagus),甚至切片診斷是否有其他疾病,如癌症等;接著是上消化道鋇劑攝影檢查,口服顯影劑經由X光攝影檢查,可以看出食道和胃的相對位置;最後是電腦斷層檢查,能清楚知道整個胸腔及上腹腔的解剖構造,以及排除食道及胃外面的其他可能原因。醫師進一步解釋,治療上來講,因為橫膈膜裂孔疝氣的症狀大都是因為胃食道逆流所造成的,所以都是以控制或治療逆流性食道炎。初步建議是改變生活型態,如:戒菸、減重、避免吃太飽、睡前2至3小時不要進食以及平躺時上半身墊高等等。第二步採取藥物治療,服用制酸劑、黏膜保護劑、H2 阻斷劑、質子幫浦抑制劑或是促進腸胃蠕動劑等。情況嚴重時,則建議手術治療。陳照坤說,手術治療係將跑至胸腔的器官復位、橫膈膜裂孔進行修補以及考慮抗逆流手術,目前以微創腹腔鏡手術的方式進行,可減輕病人術後疼痛,降低對於呼吸的影響,並促進病人的恢復。醫師提醒,整體來講,橫膈膜裂孔疝氣的病人大多沒有明顯的症狀,如果有胃食道逆流的症狀,或是有胸悶、胸痛、心臟不舒服的情形,應列入鑑別診斷,並視醫師診斷類型,選擇合適的治療方式。
千萬別鐵齒!壯男不菸不酒竟罹「食道癌」 醫曝:感謝賢妻逼做檢查
食道癌為台灣男性的沉默殺手,也是2020年國健署公布的總人口台灣癌症10大死因第9名,而大腸癌則是國人發生率第2名的癌症。對此,胃腸肝膽科專科醫師吳宗勤近日分享2名40多歲男子罹癌的案例,他們都是被太太抓來做檢查的男性,其中1位外表還相當健壯,平時也不碰菸酒,怎料做內視鏡檢查後卻發現,竟然罹患早期食道癌,令醫師驚呼,意外總是重複發生,也「感謝2位男士的賢妻逼他們來做檢查和治療。」吳宗勤醫師近日在臉書粉專《腹內的日常 吳宗勤醫師》發文透露,診間2名個案,其中1位是40歲的男性,在彰化的診所因為血便,被老婆逼就診,沒想到裡頭有難以計數的大腸息肉,1顆3公分大腸癌,1顆香菇一樣4公分的息肉。吳宗勤也補充,原先收治的診所醫師是轉外科要打算開刀,後來到學長手上諮詢其他醫師第二意見後,爭取一個不開刀的機會,最後就出現在他的手術台上,原本還以為只是個痔瘡開刀前的檢查,沒想到意外就這樣發生了。另外1名被太太抓來做內視鏡的則是45歲外表看起來超健康的壯漢,平時不菸不酒,原本只是因為家族大腸癌而來做檢查,結果一照大腸裡有超過10顆息肉,但意外卻發生在胃鏡中…因為對方偶爾才出現胃食道逆流,本來還不想做胃鏡,沒想到胃和食道交界口卻出現了1個1公分不到的息肉狀病灶,「我原本以為是巴瑞特氏食道的變性而已,沒想到意外就發生了,昨天病理組織的報告出來,我收到訊息時也嚇到,竟然是早期的食道癌!」吳宗勤也感嘆道,走這行超過10年了,最不缺的就是意外,「看來明天又該去保安宮拜拜,感謝讓我能平安下莊」,也還好有切片拆了個原子彈,要不然真的愧對病人的信任。吳也強調,凡事真的不能鐵齒,也「感謝2位男士的賢妻逼他們來做檢查和治療。」
胃食道逆流根本不需要忌口! 中醫針灸有效改善問題
40多歲A女士因為胃食道逆流,常有胸口灼熱、疼痛等問題,吃了很多藥、經過許多治療,症狀都沒改善,甚至喉嚨痛到沒辦法說話,嚴重影響睡眠,原本經營的公司也因此收掉了,而且疼痛問題讓她連進食都有困難,胃食道逆流遲遲找不到解方再加上無法工作、人生無味讓她相當憂鬱,甚至連遺書都寫好了。中西醫整合針灸門診楊龍駿醫師表示,許多人和A女士一樣受胃食道逆流所擾,吃了許多藥、限制飲食但都沒改善,甚至得到憂鬱症,不過胃食道逆流其實跟飲食無關,不需忌口,而且可以透過針灸治療,不需吃胃藥,像A女士經過針灸治療後已經完全康復,可以正常飲食,現在退休到處遊山玩水,遺書也撕掉了。胃酸逆流問題出在「賁門」 根本不需忌口針灸可改善許多人都聽過「胃食道逆流要注意飲食」,什麼食物要先吃、什麼要後吃、哪些東西可以吃、哪些不能吃,零零總總相當複雜。但楊龍駿醫師指出,其實治療重點根本不在飲食,因為胃食道逆流主要的問題是在「賁門括約肌鬆弛」,不需要限制飲食,只要賁門恢復正常功能,吃什麼、喝什麼都不會有問題。賁門是胃、食道相連的部分,其括約肌的作用主要是為了防止胃內容物逆流。楊龍駿醫師表示,胃在蠕動收縮時會產生壓力,一旦賁門括約肌鬆弛,胃酸就有可能因此往上衝,嚴重甚至連食物都會跑上來,但是目前中、西醫都沒有針對賁門治療的藥物,都只是退而求其次消極地減少胃酸分泌,避免造成症狀。不過,楊龍駿醫師從針灸方面去研究發現,可以透過某些穴位利用頭皮針、耳針直接刺激賁門收縮,使胃食道逆流的問題漸漸獲得改善。楊龍駿醫師提到,目前統計,平均治療約2個療程(1個療程=10次治療)後,9成以上的胃食道逆流患者都會痊癒。針灸後注意2重點 正常飲食、好好保養避免復發在針灸治療過程中不需要忌口,也不用配合藥物治療,楊龍駿醫師表示,治療後通常只要注意以下2點,好好保養,就不會再讓胃食道逆流復發了:吃飯不要吃太快。飯後不要擠壓胃部,如:劇烈運動、仰臥起坐、趴睡等,都有可能會增加胃部壓力使胃酸逆流。胃酸逆流可能會灼傷食道、喉嚨等,造成胸口悶痛、胸口灼熱、喉嚨異物感、喉嚨腫痛、咳嗽、聲音沙啞、吞嚥困難等症狀,長期未改善可能會造成食道發炎、食道狹窄,甚至產生癌前病變「巴瑞特氏食道」,進而變成食道癌,建議有胃食道逆流問題的民眾應及早就醫,與醫師討論最適當的治療方式。

中年男不菸酒罹「胃食道逆流」竟變「食道癌」! 預防癌變這樣做
55歲蔡姓男子不抽菸、不喝酒,沒想到日前第一次參加健檢,醫師就發現宛如鮭魚肉色般的「巴瑞特氏食道」幾乎佔據2/3食道,且在中段位置還找到6公分大的食道腺癌,確認是胃食道逆流引起巴瑞特氏食道導致癌變。胃食道逆流要小心! 食道癌五成來自「巴瑞特氏食道」亞洲大學附屬醫院胃腸肝膽科主治醫師江承源指出,民眾可能有聽過「胃食道逆流」,但卻忽略長期胃食道逆流會導致食道的黏膜鱗狀上皮細胞轉變成柱狀上皮細胞,演變成「巴瑞特氏食道」,而食道腺癌有50%發生率是由巴瑞特氏食道演變而來,簡單而言,巴瑞特氏食道就是癌前病變的跡象,若沒有立即治療,未來癌化的風險將會大幅提高。男性癌症死亡率No.6 食道癌以黏膜切除、剝離及RFA治療據衛福部癌症統計資料顯示,食道癌是男性癌症死亡的第6位,但早期食道癌因為沒有症狀,往往難以察覺,而晚期食道癌治癒率不佳、5年存活率僅有10%,因此死亡率才會高居不下,許多民眾都是透過腸胃鏡檢查或自費健檢,才發現原來本身因長期胃食道逆流,已經埋下日後癌前病變的前兆。江承源指出,如同前述的蔡姓患者,巴瑞特氏食道患者幾乎沒有明顯症狀,但多半會有火燒心、吞嚥困難、胸悶胸痛或者喉嚨異物感等前兆,最佳檢查方式就是利用上消化道內視鏡檢查,可以由鮭魚肉色般的食道黏膜判定是否患病,必要時可以黏膜切除、黏膜剝離以及內視鏡射頻消融術(RFA)治療,一旦出現惡性癌變,則會建議採用手術切除為宜。長期火燒心、喉嚨異物感 應儘速就醫診治江承源提醒,國人患有胃食道逆流的比例偏高,因此若有前述症狀,加上屬於肥胖、年紀偏高、愛大吃大喝、有抽菸喝酒習慣的男性族群,務必養成正確飲食習慣,同時避免飯後立即躺下、穿著緊身衣物,才能真正降低癌變的風險。

男性食道癌「風險飆16倍」!營養師曝7類人要小心:這些警訊易忽略
台灣男性十大癌症位居第6、每年奪走近2000條人命的疾病,就是早期不易被發現的「食道癌」,且男性的發生率更是高出女性11~16倍。對此,營養師李婉萍提醒,包括具有吸煙飲酒習慣、肥胖以及60歲以上長者等7類人,均是容易罹患食道癌的高風險群。李婉萍在臉書粉專發文表示,食道位於氣管和脊椎中間,主要功能是將食物、液體送往胃腸進行消化,而「食道癌」分為發生在食道上段和中段的「鱗狀上皮細胞癌」,與最常發生在食道下段的「腺癌」2種類型。李婉萍指出,目前雖尚無可知發生食道癌的確切成因,但以下7類人是罹癌的高風險族群:第一、年齡:60歲以上罹癌的人比60歲以下的族群更常見。第二、吸煙:無論是傳統紙菸、雪茄或無煙菸品的使用,將使食道表皮細胞內的DNA受損,引發細胞產生異常變化。第三、喝酒:長期或(和)大量飲酒,會增加罹患食道癌的風險。第四、巴瑞特氏食道炎(Barrett’s Esophagus):這是由長期且未經治療的胃食道逆流所引起的黏膜變化,被視為食道癌的癌前病變。第五、人類乳突病毒(HPV):感染HPV不僅可能導致子宮頸癌,現在有研究證實此病毒也是食道癌的重要危險因子。第六、癌症病史:有癌症家族史或本身患有頭頸部癌症的人,罹患食道癌的風險更高。第七、肥胖:超重或肥胖族群患有食道癌的機率較高,有一部分原因是他們更容易發生胃食道逆流。對此,李婉萍提醒,食道癌患者因初期症狀不明顯或表現輕微,容易與其他疾病重疊而被忽略,若是出現吞嚥困難或發生疼痛、體重不明原因下降約10~15%、持續咳嗽與聲音嘶啞、胸骨後方感覺疼痛、消化不良及胃灼熱等症狀,應盡速向醫師尋求協助。
減重新選擇「胃鏡縮胃手術無傷口」 短短半年!39歲女BMI降至24
現代社會多為外食,滿街手搖飲店,肥胖已成為影響台灣人健康的重要因子,肥胖不只影響外觀,內在器官也會因為肥胖導致肝膽胃腸疾病,常見包括脂肪肝造成慢性肝炎及肝硬化、膽囊結石、胰臟發炎、胃食道逆流造成食道炎及巴瑞特氏食道症、慢性胃炎消化性潰瘍、小腸微菌叢改變造成腹瀉、大腸憩室及息肉發生等。蟬聯40年國人十大死因的榜首惡性腫瘤中,消化道癌症與肥胖相關的就包括有食道腺癌、胃癌、大腸直腸癌、肝癌及胰臟癌,我們不能忽略肥胖所造成的相關後遺症,應即早控制並預防疾病發生。肥胖的控制,建議以漸進且天然的方式著手。也就是嘗試改變生活飲食及培養運動習慣來控制體重,然而,現代人工作忙碌且多有應酬,有恆心毅力地控制飲食及運動習慣非常困難,如果無法藉由作息調整控制肥胖,可以考慮藉由減重藥物進行治療。一般來說,身體質量指數BMI 27-32間的患者(正常值為18.5-24),除使用減重藥物控制外,也可以胃鏡減重手術來減重,包括肉毒桿菌注射術、胃內水球置放術以及袖狀縮胃成形術,以研究報導效果及持久性來說,胃鏡袖狀縮胃成形術的效果最好,其手術方法簡單來說是在全身麻醉的狀態下,利用經口胃鏡加裝「內視鏡縫合系統」由口腔進入胃中,將胃像荷包一樣摺疊縫合起來,在不用破壞切除胃組織腺體的前提下,達到像外科手術胃切除一樣將胃的容積縮小,減少食量及熱量攝取。研究數據顯示,胃鏡袖狀縮胃成形術可降低約15-20%的總體重,並改善高血壓、糖尿病、高血脂等代謝症候群現象,外科局部胃切除減重術的效果相當,且可達成體表無傷口、住院天數短及恢復快的微創減重目標;然而,曾經接受過胃部手術、嚴重胃食道逆流或胃疝氣、活動性消化性潰瘍、食道靜脈曲張、上消化道結構異常、胃部腫瘤、克隆氏症、肝硬化、凝血功能異常、酒精或藥物濫用、精神疾病等,則不建議利用胃鏡縮胃手術來做肥胖控制的首選治療。亞東醫院超音波暨內視鏡中心鍾承軒主任表示,曾有一位39歲女性病人,身高154公分,體重77.4公斤,身體質量指數BMI28.8,經過生活型態改變及胃內肉毒桿菌素注射術後,體重仍未明顯下降,但其合併有高血糖、重度脂肪肝及慢性肝炎狀況,因此安排胃鏡袖狀縮胃成形減重術治療。微創手術時間約80分鐘,術後第二天無任何不適後由口進食,第三天順利出院,於門診追蹤過程中合併減重藥物治療,食量明顯下降,不到半年身體質量指數BMI下降至24.7,同時血糖及肝炎指數恢復正常,精神體力變好,工作專注力及效率也因此提升,不僅如此,更讓原本不敢穿緊身衣的她對身材外觀恢復自信。鍾承軒主任提醒,肥胖造成的相關慢性疾病不容忽視,我們應該即早控制體重,預防共病症發生,建議調整生活作息及飲食運動,或在醫師指導下使用減重藥物;倘若仍無法達成體重下降的目標,建議可與外科或內視鏡醫師討論介入性治療方式,而自費微創經口胃鏡袖狀縮胃成型減重術,也是民眾可以考慮的最佳選項之一。
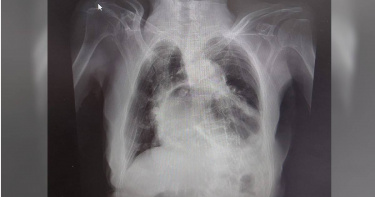
阿嬤狂咳嗽「胃扭曲反折」拒手術 醫曬X光照揭嚴重後果
如果長期咳嗽好不了,一定要儘早就醫治療,否則可能「咳到胃翻出來」。台北一名阿嬤有咳嗽的老毛病,可能還伴隨其他呼吸道疾病,如果沒有改善會更嚴重,但阿嬤卻不願意動手術,讓醫師好苦惱。姜冠宇醫師今(2日)貼出一張X光照片,透露是早上遇到的病人,強調:「這不是心臟,而是胃喔!這個就是經典的『咳到胃翻出來』」,只能動手術改善,縫補橫膈膜,但偏偏阿嬤不願意手術,那就只能出院每天吃一點點。原本心臟的位置變成胃,還扭曲反折。(圖/翻攝自姜冠宇臉書)姜冠宇指出,該症狀就是胃疝脫,錯位突破橫膈膜擠入胸腔,很明顯是長期咳嗽,不可能幾次嗆到就咳成這樣,因此不能只專注在消化道的問題,至於背後有沒有其他慢性呼吸道疾病,像是COPD或氣喘,甚至是潛在感染後的後遺症,需要評估並給予治療,否則沒得改善還會更嚴重。姜冠宇擔心大家看不懂X光,特別圈出來,「原本是心臟的位置,變成了胃」,而且還扭曲反折,這就是「咳到胃翻出來」,如果不提早治療改善,日後會有更嚴重的胃食道逆流。特別注意,若變成胃食道逆流,引起的症狀很多,沒有好好控制,會進一步演變成逆流性道炎、巴瑞特氏食道病變,甚至是食道癌,不可輕忽。

新國民肥病3/幾乎人人都有胃食道逆流 醫示警「這狀況」恐惡化成食道癌
伴隨著肥胖的病症之一,就是胃食道逆流。永越健康管理中心腸胃肝膽內科醫師陳炳憲表示,「所有容易肥胖的生活習慣,都容易造成胃食道逆流,例如愛吃高油高糖的食物、喜歡吃宵夜、或是吃完喜歡躺下休息等,一旦腹圍變大,更容易增加腹壓,導致胃酸更容易逆流到食道,形成一種惡性循環。」據世界衛生組織最新資料,2016年全球肥胖人數已是1975年的近3倍,2016年18歲及以上的成年人中,過重者超過19億,肥胖者超過6.5 億人,台灣也不例外,據國健署資料,每5位成人就有1人肥胖,影響健康的除了脂肪肝,再來就是胃食道逆流。「胃食道逆流已經成為現代人的文明病,以健檢數據來看,高達74.1%民眾都有此毛病,幾乎人人都有,只是症狀輕重不一,很多人甚至完全沒有感覺,可能只會覺得飯後較有飽脹感、喉頭卡卡、慢性咳嗽。」陳炳憲說,大約只有一半的患者會出現「火燒心」的典型症狀,而這將近5成的患者也要格外當心,透過胃鏡檢查,通常會發現這些患者的食道已經出現比較嚴重的灼傷。陳炳憲提醒,這類患者一定要追蹤治療,否則容易造成「巴瑞特氏食道」。「食道上皮黏膜長期被胃酸逆流刺激,就會形成柱狀上皮,這就是所謂的『巴瑞特氏食道』,長期發炎可能會惡化成食道腺癌。」歐美國家因肥胖人口眾多,胃食道逆流患者有明顯增加,更進一步拉高食道腺癌的比例,陳炳憲說,台灣目前尚未觀察到此現象,多數食道癌的原因仍與吸菸、喝酒、嚼檳榔較為相關,但若要避免相關風險,還是應該積極治療胃食道逆流,相較於藥物、飲食控制,減重尤其更加重要,只要體重減下來,胃食道逆流就會大為改善。隨著健檢愈來愈普及,民眾發現患有幽門螺旋桿菌時便會積極治療,也大幅降低胃癌風險。(示意圖/翻攝自永越健康管理中心臉書)胃部的相關疾病中,除了胃食道逆流,許多人也相當關心胃癌,根據國內外研究顯示,胃癌患者中有9成皆曾感染幽門螺旋桿菌,幽門螺旋桿菌主要經糞、口傳染,民眾因不小心吃下遭幽門螺旋桿菌污染的食物或飲水而感染,多數人感染後並無症狀。陳炳憲說,過去台灣衛生條件較差,幽門螺旋桿菌不易消滅,因此導致胃癌患者激增,如今隨著幽門螺旋桿菌控制良好,愈來愈少人罹患胃潰瘍、胃炎,也讓胃癌發生率跟著降低。「這與健檢愈來愈普遍有關,一旦醫師發現民眾有幽門螺旋桿菌,就會給予藥物積極治療,再加上衛生環境改善,所以幽門螺旋桿菌大幅降低,以永越為例,近5年就降低5%。」陳炳憲說。不過,就算沒有幽門螺旋桿菌作亂,亂吃非類固醇的消炎止痛藥也容易引發胃潰瘍,常見症狀是上腹部悶痛,甚至會有血便、黑便,此時建議要進一步檢查,並積極治療,否則還是可能引發癌變。