腸癌篩檢
」 大腸癌 癌症 大腸鏡 篩檢 糞便潛血
「鉛筆屎」恐是大腸癌症狀 出現7大症狀快就醫
根據衛生福利部資料,2021年新增16,238名大腸癌患者,每十萬人就有38.4人得病。《麻辣鮮師》中飾演「Gina」的47歲女星林利霏日前無預警自爆罹患大腸癌第一期,且已完成手術,專家提醒,注意症狀才能早期發現大腸癌,其中,若是排便時發現「鉛筆屎」,也就是糞便過細就要特別當心。大腸癌分為0~4期,研究顯示,0期與1期時的5年存活率高達9成以上,2期為75%,3期降為40%~60%,4期則是30%以下,部分患者甚至只剩1成。若能及早治療,差異就如同天與地一般懸殊。因此早期發現症狀更加重要,國健署表示,大腸癌早期無明顯症狀,建議有瘜肉、大腸癌家族史或飲食、作息較不健康、排便習慣不正常的民眾,應提早關注自己的腸道健康。另外,若身體出現以下7症狀超過2周以上,應儘速就醫請醫師檢查:大便中有血、大便中有黏液、排便習慣改變 (一下子腹瀉,一下子便秘)、大便變細小 、經常性腹瀉或便秘、體重減輕 、不明原因貧血。國健署指出,大腸癌主要是由大腸內的腺瘤瘜肉癌化所造成,因此,如能早期發現腺瘤瘜肉予以切除,可以減少大腸癌的發生,每一至二年糞便潛血篩檢約可下降18%至33%的大腸癌死亡率。為降低發生率及死亡率,國健署吳昭軍署長提醒,50-74歲民眾每2年1次免費定量免疫法糞便潛血檢查,經實證研究,每2年定期篩檢可降低29%晚期大腸癌發生率與35%死亡率;又癌症篩檢資料顯示,大腸癌篩檢結果為陽性者,每2人就有1人有大腸瘜肉,每20人就有1人有大腸癌,鼓勵民眾進行糞便潛血檢查,檢查結果如為陽性,務必到醫療院所進一步確認,絕不要錯過黃金治療期。

大便顏色可了解腸胃道疾病 出現這4顏色是「警訊」!快自我檢視
大便不只是身體排泄出來的廢物,從糞便的顏色中其實也可以推敲出可能的消化道疾病。正常的糞便顏色為何?哪些糞便顏色又是身體的警訊呢?光田綜合醫院肝膽腸胃科主任陳俊欽一一說明。民眾在大號時也不妨觀察一下,了解自己的健康狀況。為什麼大便會是黃棕色? 醫:與「膽汁」有關一般正常大便的顏色會呈現黃棕色、咖啡色,陳俊欽主任表示,這主要是因為「膽汁」,剛從肝臟製造出來的新鮮膽汁為黃棕色,之後會進入膽囊儲存,存積一段時間後會慢慢轉為綠色,最後經由膽管進入十二指腸、小腸,幫助消化分解脂肪。但並不是所有膽汁最後都會進入大腸隨著糞便排出。陳俊欽主任指出,約有90%的膽汁會從小腸末端再吸收回肝臟,僅有10%的膽汁會進入大腸和未消化的食物混合,當食物顏色和這些黃棕色或帶點淺綠色的膽汁混在一起時,就會使糞便以黃棕色、咖啡色的顏色呈現。大便顏色會受飲食影響 4顏色可能是身體警訊由此可知,糞便其實有可能會因為吃下的食物、藥物等影響而有不同的顏色,如:使用鐵劑或吃大量黑芝麻、內臟/豬血湯等,可能會解出黑便;吃紅色火龍果,可能會解出鮮紅色的糞便。不過,陳俊欽主任表示,如果排除食物、藥物等因素,大便呈現以下顏色時,就有可能是「疾病」,需要進一步檢查:深綠色、墨綠色大便:大便顏色越綠,代表膽汁濃度越高,這可能是小腸出問題,使得膽汁再吸收的量少、進入大腸的量高,如果又拉肚子伴隨右下腹疼痛,那腸發炎、腫瘤等都是可能的疾病,而最常見的原因就是「急性腸胃炎」,當小腸發炎時無法進行再吸收,就會使大便呈現深綠色、墨綠色。灰白便:與深綠色、墨綠色大便正好相反,大便呈現灰白色代表糞便中沒有膽汁,可能是通道阻塞導致膽汁無法進入十二指腸。如果有眼睛變黃、皮膚變黃、茶色尿等症狀,就是「阻塞性黃疸」,大多數都是因為「胰臟癌」、「膽管癌」所致,少數是因為「總膽管結石」造成阻塞性黃疸產生灰白便。黑便:大便如瀝青、柏油便,可能是「上消化道出血」,食道、胃、十二指腸出血都有可能使大便顏色變成黑色。主要是因為血液中的紅血球若遭到胃酸破壞,會釋放出鐵質,高濃度的鐵就會使大便呈現黑色。鮮紅便:若解出大便為鮮紅色,則有可能是「下消化道出血」。除顏色外也要注意「這些」 及早發現大腸癌風險除了顏色之外,陳俊欽主任提醒,如果排便習慣改變、粗細/形狀改變、頻率改變、有裡急後重或解不乾淨的感覺等,很有可能是大腸癌的警訊,民眾應該要放在心上,及早就醫檢查,若早期發現大腸癌的前驅「大腸息肉」並進行切除,將可避免大腸癌風險。而現在,國健署也有提供50-74歲民眾公費大腸癌篩檢服務,每2年可進行1次定量免疫法糞便潛血檢查,民眾可善加利用。另外陳俊欽主任也建議,年滿50歲的民眾應接受1次標準化大腸鏡檢查,平時也應多吃蔬菜水果、新鮮食材,避免高油脂類、西化飲食等,對腸道健康、預防保健才能更有幫助。

沒症狀不代表健康 醫點名5類人定期體檢:易罹癌症、慢性病
很多人總會有迷思,認為身體若沒有症狀,就代表健康。不過,醫師點名5大族群,容易罹患癌症和慢性疾病,建議要定期做健康檢查,以免發現時為時已晚。重症專科醫師黃軒在臉書專頁提到,他最擔心病人或家屬說「人之前明明好好的,怎麼會這樣」、「住院前,沒有毛病,住院後,就一堆毛病出現的?」因為自己以為的健康,不代表身體就健康,許多隱藏的健康問題,都是在體檢中被發現的。黃軒指出,很多中老年人會覺得自己身體硬朗,就忽略定期體檢的重要性,到真的感覺不適時,去醫院一檢查,才發現高血壓、糖尿病、心腦血管問題早已悄悄來到身邊。因此,提醒自己和家人,「定期體檢是對抗慢性病的第一步」,不要等到疾病上門才後悔莫及。黃軒醫師點名5類族群,容易罹患癌症和慢性疾病。(示意圖/翻攝自pixabay)黃軒點名5類看似健康,卻不健康的高風險族群,若符合其中1項,建議定期進行健康檢查,以早期發現和預防相關問題。1.家族癌症史如果家人中有人曾罹患肺癌、大腸癌等,罹癌風險就可能增加,定期做乳房攝影檢查、肝功能檢查、胃鏡檢查等是明智之舉。2.肥胖肥胖本來就是與多種癌症有關,包括肺癌、心臟病、糖尿病等,控制體重、健康飲食和適量運動,才能有助於降低罹患癌症的風險。3.抽菸和喝酒長期抽菸和過量飲酒,是罹患肺癌、口腔癌、食道癌等癌病變的高風險健康族群,因此戒菸和限制飲酒是重要的健康習慣。4.年齡隨著年齡增長,尤其超過50歲,罹患某些癌症和慢性疾病的風險,也會增加更多。提醒定期做乳房攝影檢查、甲狀腺檢查、大腸癌篩檢等有助於早期發現。5.情緒壓力長期處於高度壓力狀態的人,罹患肺癌、大腸癌、乳癌、胰臟癌等,是罹患癌症和其他慢性病的健康高風險族群者,所以日常保持心理健康和適當的壓力管理,對預防癌症很重要。

男子糞便潛血檢驗陽性! 就醫大腸鏡檢查揪數顆瘜肉
50歲陳先生身體健壯,有著規律慢跑的好習慣。今年初接受政府補助癌症篩檢計劃中的大腸癌篩檢,因糞便潛血檢驗呈現陽性反應,建議陳先生接受大腸鏡檢查,在檢查過程中發現陳先生大腸中有數顆瘜肉,於是依照標準流程進行瘜肉切除術並將檢體送交化驗,結果為良性大腸腺瘤,並仔細叮囑需要定期接受追蹤。四大癌症防治原則 早期發現早期治療 仁愛長庚合作聯盟醫院胃腸肝膽科林彥廷醫師表示,癌症防治原則是早期發現早期治療,國民健康署推廣「免費四大癌症篩檢服務」包含大腸癌、口腔癌、乳癌及子宮頸癌。而大腸癌篩檢的補助對象是50-74歲民眾,每兩年可做一次定量免疫法糞便潛血檢查,檢查糞便表面是否有肉眼看不出來的出血跡象。這項檢查不需要飲食限制,僅需要使用專門的容器與採集勺取得適量糞便後,放入專門的採集管後儘速送回醫院。糞便潛血檢查非百分百準確 出現這症狀應就醫林彥廷醫師強調,糞便潛血檢查是安全且方便的篩檢工具,然而這項檢查準確度並非百分之百。除了糞便檢查出現異常結果之外,如果個人有大腸癌家族史、發現大便中有血、有黏液、排便習慣改變(時而便秘,時而腹瀉,或大便口徑改變)、體重異常減輕或持續貧血,都應視為健康的警訊,建議提早就醫接受評估,把握治療黃金時機。大便潛血陽性 再安排大腸鏡林彥廷醫師說,若糞便潛血檢查呈陽性,應儘速至消化系內科、胃腸肝膽科或消化系外科就醫,由醫師評估後安排大腸鏡檢查。大腸鏡檢查的價值在於除了可以直接觀察腸道內狀態,醫師亦能即時對於潰瘍或瘜肉等可疑的癌前病變進行切片或切除。檢查結果粗略分為:正常(不需治療,依照癌症篩檢計畫追蹤即可)、發現瘜肉或其他病灶(依照專科醫師指示追蹤),以及發現大腸癌(依照專科醫師安排接受治療)。根據統計資料顯示,第一期大腸癌接受妥善治療後,五年存活率高達九成。

感恩節吃烤火雞要注意! 維持「3多3少3去」遠離大腸癌
今(2023)年11月23日是西洋「感恩節」,在這天和親友一同享用感恩節大餐慶祝佳節是感恩節的習俗。國健署表示,由於中西文化逐漸融合,許多台灣人也會聚餐慶祝感恩節,其中少不了燒烤類食物或烤火雞等佳餚,提醒民眾應「3多、3少、3去」,吃得健康並透過定期篩檢遠離大腸癌威脅。大腸癌威脅不容小覷 應掌握「3多3少3去」原則根據最新癌症登記資料顯示,雖然大腸癌不再是國人10大癌症第1位,但110年大腸癌新診斷個案仍有1萬6,238人,為10大癌症發生人數第2名。衛福部統計,111年超過6千人死於大腸癌,影響國人健康甚鉅。而大腸癌的發生其實與現代人生活飲食習慣有關,如:愛吃燒烤與紅肉、缺乏運動或肥胖等因素,再加上沒有定期篩檢,都是造成大腸癌快速攀升的原因。為了讓民眾能「腸」保健康,感恩節安心健康享用美食,國健署提供健康「3多3少3去」原則:3多-多蔬果、多喝水、多運動: 多蔬果: 多蔬果:蔬果富含維生素、礦物質,且膳食纖維可增加飽足感、促進腸胃蠕動,同時也可以減少肉類或主食類的攝取量。應挑選當季新鮮、顏色豐富的蔬果。多喝水:可以避免血液太黏稠、減少熱量攝取,以擺脫肥胖、慢性病威脅,並能促進腸胃蠕動進而預防便秘,維持身體健康。建議成人每日飲用6-8杯水(240 ml/杯),分次小口慢慢喝。另外,含糖飲料不僅無法解渴,反而會攝取過多的熱量,提醒民眾應養成喝白開水的習慣,既省錢又可減少身體的負擔。多運動:世界衛生組織(WHO)指出,21%-25%的大腸癌可歸因於身體活動不足,建議親朋好友歡聚之時,茶餘飯後相揪逗陣散步,還能降低大腸癌罹患風險,一舉數得。3少–少油鹽、少紅肉、少醬料: 少油鹽: 少油鹽:減少油的用量,並建議選用植物油,因為含有較高比例的單元不飽和脂肪酸,可以保護心血管,但高溫烹煮會使油脂變性應盡量避免;而少鹽則可以降低鈉的攝取,減少身體負擔。少紅肉:國際癌症研究總署指出,每天攝取超過50克的加工肉品或100克的紅肉(豬、羊、牛)會增加17-18%罹患大腸癌的風險。少醬料:建議多以食物的原味鮮甜為主,避免添加過多的醬料,或是可以自製較無負擔的醬料,兼顧食物的美味,又可兼顧自身的健康。3去–去肉皮、去肥油、去焦黑: 去肉皮:肉類的皮儘可能少吃,降低熱量的攝取。去肥油:肉質偏肥的部分,儘可能以瘦肉為主,減少食用肥肉的比例。去焦黑: 去肉皮:肉類的皮儘可能少吃,降低熱量的攝取。去肥油:肉質偏肥的部分,儘可能以瘦肉為主,減少食用肥肉的比例。去焦黑:美國國家癌症研究所指出,在高溫表面上燒烤的肉片,因烹調過程中會形成致癌物質-多環芳烴(PAHs),隨而附在食物表面,若燒烤食物表面有焦黑現象,建議切除或不食用。定期大腸癌篩檢也很重要 可降35%大腸癌死亡率大腸癌是最可預防的癌症之一,為有效預防大腸癌,除要健康飲食、規律運動外,定期篩檢也很重要,國健署署長吳昭軍表示,50-74歲的民眾透過定期每2年做1次糞便潛血檢查,可降低29%晚期大腸癌發生率、35%死亡率。因此,國健署再次呼籲,感恩節聚餐民眾可多用當季新鮮食材,增加蔬菜的攝取及適量的水果,減少加工肉品及紅肉的攝取,而50-74歲民眾應多加利用國健署補助每2年1次的糞便潛血檢查,若檢查結果為陽性,建議及早做大腸鏡檢查,以遠離大腸癌的威脅。
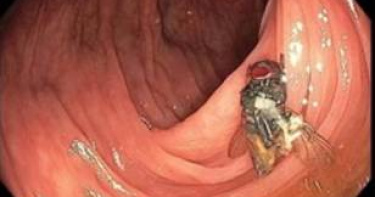
我的結腸內有蒼蠅! 他做大腸鏡檢查驚見「嬌客停腹中」 :沒感覺
蒼蠅居然可以完好無損出現在人類的結腸(大腸尾端區域)內,這樣的情況就發生在美國的密蘇里州(Missouri),一名男子日前做大腸鏡檢查時,赫然發現這隻蒼蠅,據醫生表示,目前仍不清楚蒼蠅如何闖入腸子,推測可能是男子在就診前一日食用被蒼蠅幼蟲污染的生菜。《每日郵報》指出,這名63歲男子在接受例行大腸癌篩檢,做大腸鏡時起初一切正常,直到抵達結腸時,攝影鏡頭竟發現一隻蒼蠅,男子向醫生表示,不知昆蟲如何進入體內,宣稱檢查前一天只飲用了清理腸道的透明液體。不過他透露,在禁食的前天晚上,他吃了一份披薩和生菜,報導指出,極少數情況下,蒼蠅會在水果和蔬菜中產卵,這些卵在胃酸中存活並在腸道中孵化。這起案例日前被刊登在《美國胃腸病學雜誌》(American Journal ofGastroenterology),根據醫療團隊表示,「這起病例是一項非常罕見的大腸鏡發現,這隻完整蒼蠅是如何抵達橫結腸,依舊是個謎團」,但推測,很可能是這位患者吃下受汙染的生菜所導致。根據報導,蒼蠅有時會在蔬果裡產卵,在極少數情況下,藏蠅卵與幼蟲能夠逃過胃酸腐蝕在人類腸道裡孵化,這在醫學上被稱為「胃腸道蠅蛆病」(intestinal myiasis)。根據美國疾病管制與預防中心(CDC)資訊,一些患者沒有任何症狀,另一些人可能會出現腹痛、嘔吐與腹瀉。蒼蠅在結腸內發現。(圖/翻攝自推特)

肺癌擠下大腸癌成新癌王 晚期才篩出來存活率僅一成
國民健康署10日公布2021年癌症登記報告,過去連續15年位居首位「奪命癌王」大腸癌,被肺癌超車退居第二,首度成為國人癌症發生人數第一位,癌症初期難以察覺,等到症狀被發現至醫院檢查,可能為時已晚,根據近五年透過肺癌低劑量電腦斷層(LDCT)篩檢結果,若早期發現五年存活率高達九成,拖至第四期才被發現存活率僅一成。根據《TVBS》報導,在2021年共有1萬6000多人罹患肺癌,肺癌成為新癌王,另外在台灣平均每四分十九秒就有一人罹癌,因此透過定期癌症篩檢,將有助於早期發現,進一步治療阻斷發生變異的細胞發展為癌症。儘管現今治療肺癌有許多藥物選擇,但若想有效遏止肺癌,只能靠定期篩檢,近五年透過肺癌低劑量電腦斷層(LDCT)篩檢,肺癌新發現人數雖有一萬多人,若早期發現五年存活率高達九成,若是第四期才發現存活率僅剩一成。成大醫院腫瘤醫學部主治醫師李純慧表示,「在人類壽命越來越長的同時,空氣環境條件也越來越惡化,現在在治療肺癌有很多的藥物選擇,但是如果希望是有效遏止肺癌,能依靠的就只有篩檢。」目前政府提供家族史有肺癌及重度吸菸等高風險族群,補助每兩年一次的免費肺部低劑量電腦斷層掃描,彰化秀傳醫院家醫科主任李育慶表示,「如果說像是居住在空污地區比較嚴重的居民,或者是他工作當中有可能會接觸到一些特別的工業化學物質,比如說砷、鉻酸、鎳或者是石棉的話,也會建議可以自費安排檢查。」成大醫院腫瘤醫學部主治醫師李純慧也建議,「符合篩檢資格的民眾,應該定期接受肺部低劑量電腦斷層掃描(LDCT)、乳房X光攝影、糞便潛血檢查、口腔黏膜檢查或子宮頸抹片檢查,但民眾如果收到篩檢異常的結果,不須要驚慌。」過去連續15年位居首位的大腸癌,病人往往被診斷出來時已經第三期或第四期,因而錯過治療的黃金時間,因此民眾在大腸癌篩檢意識上仍要持續進步,成大醫院腫瘤醫學部主治醫師鍾秉軒指出,「目前政府補助50-74歲民眾,每二年一次可以做糞便潛血檢查,在這樣的政策執行下,有越來越多的大腸癌被提早發現,整體大腸癌的死亡率也有明顯下降的情形。」針對曾有罹患乳癌的女性,彰化秀傳醫院家醫科主任李育慶建議,「40歲便可以做乳房攝影的篩檢,每兩年可以做一次免費的乳房攝影檢查。」

胰臟癌首登國人10大癌症!7危險因子出爐 1類人風險少25%
國民健康署日前公布110年國人10大癌症發生排名,肺癌擠下連續15年蟬聯榜首的大腸癌,成為國人發生人數第一名的癌症。醫師表示,胰臟癌的發生人數首次進入前10名,從原本的第12名上升到第10名,比前一年增加178人,有別於其他消化道癌症都是男性高於女性(如食道癌、口腔癌、肝癌、胃癌、大腸癌),胰臟癌在男生和女生的發生率則是差不多。胃腸肝膽科醫師錢政弘指出,「很高興大腸癌終於不再是榜首,畢竟這幾年醫病共同努力做大腸癌篩檢、大腸鏡檢查及切除息肉(超前部署、杜絕後患),理應讓國人大腸癌的發生率下降才是!其他像肝癌、胃癌的發生率都有下降,也在預料之中。比較讓我驚訝的是胰臟癌的發生人數首次進入前10名,從原本的第12名上升到第10名,比前一年增加178人。」錢政弘分享胰臟癌的危險因子:1. 吸煙風險增加1.7倍2. 肥胖風險增加1.6倍3. 喝酒風險增加1.6倍(每天六杯)4. 初診斷為糖尿病的人有0.3%-0.8% 在三年內罹癌5. 糖尿病超過三年以上風險增加1.5-2倍6. 一位家人罹癌風險增加2倍,多位家人罹癌險增加7倍7. 慢性胰臟炎風險增加2-3倍8. 過敏體質『減少』風險25 %醫師提到,「過去的綜合分析或病例對照研究發現,『有過敏體質的人反而比較不會得胰臟癌』,例如在2017年消化學Gut期刊有西班牙的論文指出,長期氣喘患者得到胰臟癌的風險低61%,鼻過敏患者低34%,皮膚過敏則沒減少。2013年美國流行病學期刊發現,對花粉過敏會減少26 % 罹癌風險,對動物過敏會減少38 %風險。在2005年的分析則提到異位性皮膚炎會減少29%的風險。」錢政弘說明,「之所以有這些相關性,推論是因為胰臟癌的發生跟免疫系統異常有關,有過敏體質的人可能啟動特定的免疫反應,剛好可以抑制胰臟癌細胞生長!像我一樣會過敏的朋友,看了是不是覺得非常欣慰呢?!」
大腸直腸癌「三多」特色 AI「三段五級」精準防治
大腸直腸癌具有「三多」特色,包括慢性病多階段歷程「多相病程」、不同原因導致各階段疾病的「多因精準」,以及個人客製化治療的「多元介入」。台大公衛學院教授陳秀熙率領團隊於《健康智慧生活圈》直播節目,探討大腸直腸癌作用機制、臨床應用,並藉由動態效益評估進行滾動式調整與監視,再結合大數據和數位資料應用於「三段五級」防治工程,達成智慧精準健康防治。▲大腸直腸癌具有「多相病程」、「多因精準」,「多元介入」之三多特色。(圖/台大公衛學團隊提供)5旬老煙槍又肥胖 差點大腸癌中標一位55歲中年男子每天抽菸,菸齡長達20年,且長期喝酒又肥胖,有代謝症候群、糞便潛血濃度100ng/ml,中度基因變異,醫師判斷罹患大腸癌危險分數達42分,5年內罹癌危險性12%!經由科學檢測與評估,改變生活型態、戒菸戒酒、減重降血脂,糞便潛血濃度降至100ng/ml,危險分數下降至32分,5年內罹癌危險性僅剩3%。▲大腸直腸癌與多項影響因子相關,且具有多階段疾病進展。(圖/台大公衛學團隊提供)個人化「三段五級」預防架構台北醫學大學口腔衛生學系教授嚴明芳表示,大腸直腸癌從正常轉變為癌症,病程中會出現「腺瘤」階段,腺瘤階段時間很長,故能藉此介入;每一階段有許多原因影響疾病進展,每一種原因都能以不同措施預防,因此藉由不同階段滾動式調整,可達到最精準、最有效的介入。利用大數據與數位化方法,與「三段五級」預防策略結合,提供精準預防措施。▲AI結合「三段五級」預防策略,提供大腸直腸癌精準預防措施。(圖/台大公衛學團隊提供)初段預防:健康階段可透過改變生活型態、或使用化學藥物預防,甚至基因編輯等方法達到初段預防目的。次段篩檢:在大腸直腸癌出現前的亞健康階段,也就是已有疾病發生,但尚無症狀,這個階段可透過糞便潛血檢查或大腸鏡檢查進行次段預防,檢測是否有腺腫或早期癌症。末段預防:在最後疾病期目標要遏止疾病惡化,針對侵襲癌或是遠端轉移,透過手術、達文西微創手術、標靶治療、化學治療、放射治療等進行末段預防。個人化篩檢 可減少臨床負擔及過度診斷嚴明芳表示,大腸癌不同疾病階段有不同原因,關於多相病程疾病,首先最重要的是開發評估模式,藉由過往文獻、資料、實證資料,建構整體疾病生態系,在這個生態系中,針對每一個不同個體進行危險分層,設計不同介入方式,進行結果評估與成本效益分析。以大腸直腸癌為例,從正常到腺瘤至發生癌症,不同病程面相都已有多項研究證實各種風險因數,如生活習慣、基因變異等資料,可利用這些資料建立風險分層分數,像是性別、生化指標及糞便潛血濃度等,提供個案風險指數。計算風險分數後,便能設計個人化介入措施,如改變生活型態、控制飲食等,評估介入措施後的風險分數是否改變,以評估介入措施效益。接著,透過個人風險分數進行風險分層,進而提供不同篩檢間隔;如此一來,可降低臨床負擔以及過度診斷問題。舉例來說,大腸直腸癌篩檢具成本效益,若以百萬人規模來評估,每年進行1次化學法糞便潛血篩檢,比起不提供任何介入措施,約可拯救30000壽命年。特別要注意個人化精準介入措施,與每年1次免疫法糞便潛血篩檢相比,可拯救壽命年相近,但成本更低,如上述提到個人化精準介入,可降低臨床負擔。 健康智慧生活圈線上直播–智慧精準健康三段五級防治工程-登革熱及大腸癌應用

醫籲公費腸癌篩檢下修到45歲 台中彰3縣市擬帶頭試辦
【健康醫療網/記者鄭宜芬報導】美國研究發現,年輕人罹患大腸癌的比例顯著上升。面對大腸癌年輕化趨勢,我國公費篩檢目前只涵蓋50歲以上族群。台灣消化系醫學會秘書長邱瀚模呼籲下修公費篩檢年齡至45歲,台北、台中、彰化3縣市率先響應,最快後年實施青壯年腸癌篩檢。衛生福利部國民健康署也表態支持,若爭取到預算,最快有望後年下修篩檢門檻。年輕大腸癌發生率高 根據衛福部統計,大腸癌已連續15年成為台灣新增癌症病例的第一名,並且在癌症死亡人數中排名第3。國際癌症研究機構的數據顯示,2020年,台灣的大腸癌發生率高達40.5%,在全球排名第6、亞洲排名第1。大腸癌和社會發展習習相關,值得注意的是,大腸癌年輕化正撲向青壯年族群,而且男性發生率較女性高1.5倍。腸癌潛伏於青壯年,一旦罹癌不只可能奪走生命,家庭也可能因為失去經濟支柱而變得脆弱。腸癌篩檢可減少29%晚期大腸癌發生率,降低35%死亡率。目前我國公費腸癌篩檢是由政府補助,進行每2年1次定量免疫法糞便潛血檢查,然而補助對象只涵蓋50~74歲族群,卻沒納入45~49歲這群社會及家庭重要經濟梁柱,而且男性篩檢人數甚至少於女性。醫質疑「公費篩檢一定漏掉了什麼」為促使台灣扭轉這項「不名譽的第1名」,邱瀚模提出調整公費腸癌篩檢的年齡門檻,從補助50~74歲民眾,下修至45歲即可被納入補助。他表示,台灣全面執行公費腸癌篩檢10多年是有成果的,理論上也應該要做得很好,但在數據上不是如此。年齡愈高的民眾因被納入公費篩檢族群,發生率逐年緩降,然而未被涵蓋的「40~44歲」和「45~49歲」青壯年族群發生率雙倍成長,甚至已被納入的「50~54歲」中壯年族群,發生率也未減反升。「台灣一定漏掉了什麼,才讓年輕大腸癌(發生率)這麼高,」邱瀚模推測可能原因包括:公費腸癌篩檢不夠普及、多數人只篩1次、年輕族群未被納入公費篩檢範圍等。美國許多癌症相關團體,已下修公費腸癌篩檢的起始年齡至45歲,甚至提出「45 is the new 50」的篩檢概念,澳洲也是。邱瀚模強調,台灣40~49歲青壯年罹患大腸癌的高發生率排名全球前幾名,這群人因沒有篩檢,發現症狀時經常為時已晚、死亡率高。呼籲政府下修公費腸癌篩檢的年齡,不應再等待和觀望其他國家做法,應走台灣該走的路。公費篩檢下修年齡 國健署:要試算成本效益根據健保署的最新資料,2022年花在大腸癌的醫療費用約160億元、藥費約56億元。細究各期別可發現,第四期的醫療費用和藥費,分別是第一期的5倍和11倍。換言之,愈早期發現及治療,有助節省健保費用。立委吳玉琴認為,下修公費腸癌篩檢的年齡至45歲是一項好的健康投資,有助大腸癌早期確診,而且所需的預算應不多,建議國健署應在癌症年度計畫向主計總處爭取相關預算,也請國健署在3個月內提出相關分析報告。國健署副署長魏璽倫表示,根據歐美目前的公費腸癌篩檢資料,在年齡部分並未下修。不過國健署持開放性立場,承諾最晚11月初會有下修年齡的成本效益試算版本,尚需要更多的國內資料、國際證據及專家意見。為此,台大流行病學與預防醫學研究所教授陳秀熙提出台灣本土的真實數據。2001年他在台南和基隆社區進行50萬名中壯年族群(40~49歲)的腸癌篩檢分析,僅約5萬人有進行腸癌篩檢,44.5萬人則沒有做。這項研究持續追蹤至2019年,發現前者大腸癌發生率為每年每10萬人有45人罹病,後者則為58。結果顯示,50歲前開始接受篩檢,發生大腸癌風險減少22%。陳秀熙同時提出「精準篩檢」概念,透過AI計算出糞便潛血濃度愈高者,發生晚期大腸癌和大腸癌死亡率也愈高,因此篩檢的間隔應予以調整,不一定每人每2年做一次,風險較低者可拉長至每6年篩檢一次,風險較高者則應每半年一次就做篩檢。跑在中央之前 北中彰擬籌預算響應台北市、台中市、及彰化縣3縣市的衛生局長,同意以試辦計畫模式響應「45 is the new 50」的公費腸癌篩檢。台北市衛生局長陳彥元說,以台北市的篩檢率試算,若要執行45歲以上的公費腸癌篩檢,約需花3千萬元。由於今年和明年已有既定計畫要執行,不過2025年有機會透過整合式篩檢活動,設法籌錢試辦。彰化縣衛生局長葉彥伯建議,現行的腸癌篩檢流程要創新,例如讓民眾網路預約,由現有的公衛醫療體系把採便管郵寄到府,民眾採便後則放置於社區藥局或超商,由專人回收送驗。如此一來,採便更方便,也有機會更快收到報告。

大腸直腸癌年輕化! 提早進行「個人化篩檢」預防
我國兒童過重肥胖盛行率逐年攀升,恐成為年輕大腸候選人!美國研究發現,年輕人罹患大腸直腸癌的比例顯著上升,而且世界各國皆有此趨勢。台大公衛學院教授陳秀熙率領團隊於《健康智慧生活圈》直播節目談討,發現及早篩檢大腸癌可降低發生率,針對年輕大腸癌篩檢提供精準效益實證評估,藉由糞便潛血檢查濃度,可使原有「族群式大腸癌防治」策略走向「個人智慧精準大腸直腸癌防治」,達到智慧精準健康疾病防治。台大醫院肝膽腸胃科醫師邱瀚模表示,探討年輕大腸直腸癌主題時,通常會與人類發展指數一起評估;人類發展指數越高,代表經濟水準較好,醫療可近性、醫療品質通常較佳,因此癌症的治療效果應該較高。但值得注意的是,人類發展指數越高,大腸直腸癌發生率也越高;代表已開發國家的「生活習慣」與「飲食西化」是罹癌的重要原因(Arnold M, et al. Gut 2017;66:683–691.)。台灣大腸直腸癌的發生率,也高於鄰近人類發展指數相近的亞洲國家。無論性別與國別 50歲以下罹癌率顯著增加2017年美國研究發現,年輕大腸直腸癌增加趨勢十分明顯;不論結腸或直腸,50歲以下大腸直腸癌發生率呈現上升趨勢,且不論性別都有類似的趨勢。而且 1960年後出生的世代觀察到明顯的上升趨勢,世界各國也觀察到類似的情形(Siegel RL et al. JNCI 2017;109(8):djw322.)。根據109年癌症登記資料顯示,男性大腸癌的發生率比女性高出1.5倍。台大公衛團隊過去曾跟韓國、日本、香港等亞太地區國家進行大腸癌研究,發現無論性別,40至49歲大腸癌比例皆明顯增加,尤其男性大腸癌增加幅度最為明顯(Sung JJ, Chiu HM et al Am J Gastroenterol 2019)。而且大腸癌發生率在1965年後出生世代持續上升(Murphy CC et al. Gastroenterology 2018;155:1716–1719),原因包括:肥胖/身體質量指數/代謝症候群兒童時期暴露抗生素和食物鏈中抗生素(改變腸道菌叢)食品業工業化引入化學物質或食品(促使腫瘤形成、改變腸道菌叢)發炎/異位性體質環境輻射或其他環境暴露(區域性)一項研究針對430位小於50歲的族群,進行大腸癌回溯性研究,結果發現26%人的一等親有結直腸癌,10%有基因錯配修復問題,315人有做生殖系基因定序,檢查出林奇氏症候群(Lynch syndrome,亦稱「遺傳性非息肉症大腸直腸癌(HNPCC))、家族性腺瘤性息肉症之基因異常等,有生殖細胞系突變85人中只有43人表示其一等親有大腸癌。因此,小於50歲大腸癌中有20%具有生殖系基因突變,建議對於所有早發性結直腸癌患者,提供基因諮詢與癌症檢驗(Stoffel et al. Gastroenterology 2020;158:341–353),以利及早發現疾患。邱瀚模指出,大腸癌之新興風險因數,亞洲肥胖族群增加幅度快,台灣肥胖人口比例約占6至7%,男童占8%,女童占4%,而且男童逾25%過重,女童也有超過15%過重,這些兒童未來恐會成為年輕大腸癌候選人。除了罹癌危險因數,下修篩檢年齡層也是亟待討論。(Hoffman SJ et al. BMJ 2019;365:l2231)。多國下修篩檢年齡 台灣糞便潛血檢測演進為了及早防癌,多國指引已下修篩檢起始年齡,美國多專科醫學會特別小組(USMSTF)於2012年建議45-75歲成人、40歲成人有結直腸癌家族史(或於該家族成員診斷結直腸癌年齡之10歲以前)參加篩檢。2021年,美國胃腸病學院和美國預防服務工作小組針對45-49歲成人增加有條件篩檢建議。美國一項研究利用電腦模擬進行成本效益分析,以1990至1994年族群作為參考組,發現現今族群大腸癌風險為過去1.54倍,因此,45歲開始篩檢這項措施可符合成本效益(Ladabaum U et al. Gastroenterology. 2019;157:137-148.)。台北醫學大學癌症轉譯研究中心陳立昇教授表示,台灣在檢測技術從「糞便潛血化學法」演進到「糞便潛血免疫法」,已經成為國際上先進的偵測方法之一,這種方法在敏感性和精確性方面優於過去的化學法,並且顯示大腸癌死亡率有下降趨勢。「三段五級」策略 各世代精準防治大腸癌 台大公衛團隊過去利用基隆、台南整合式篩檢資料研究發現,45歲開始篩檢族群相較50歲開始篩檢大腸癌發生率低22%,這項實證資料表達提早篩檢具有預防效益(Chiu HM, Chen HH et al. Digestive Disease Week 2023, Chicago, US)。建議下列2族群提早篩檢:50至75歲:戰後嬰兒潮及部分X世代45至49歲:這類族群為社會主要人力,一旦罹癌可能影響社會生產力和經濟損失(As of the population in Dec 2021)。▲▼X世代與戰後嬰兒潮世代,提早進行大腸癌篩檢,具有預防效益。(圖/台大公衛團隊提供)陳立昇表示,X世代和嬰兒潮世代人數眾多,為了確保這2個世代能夠在初段和次段預防方面做好防治工作,除了建議參加糞便潛血檢測,也需要進一步完善公共衛生的「三段五級」工程,根據不同階段制定策略,以實現精準健康的防治目標。初段預防:側重於改善生活方式,包括轉向植物性飲食、增加運動,以及促進整體健康。這些改變對每個年齡層都至關重要,透過預防老年罹患大腸直腸癌,以免耗費國家龐大資源並影響人民的生活品質。次段預防:針對50歲以上、未滿75歲民眾,國健署補助每2年1次免費糞便潛血檢查,若檢查結果呈現異常,應進一步進行大腸鏡檢查。末段預防:台灣的全民健保體系在三段預防方面取得了卓越成就,當疾病出現時,體系能夠提供新型治療方法,如標靶治療和免疫治療,以照顧各個年齡層的患者。健康智慧生活圈線上直播–智慧精準健康疾病防治-登革熱及大腸癌應用

台灣罹患大腸癌NO.1?釣出神分析 網友淚推:專業
今年年初有網友發問:「為何台灣罹患大腸癌是世界第一」,引發不少網友熱議。多數人認為問題在外食,也有人說美食是罪魁禍首,更有不少食安問題再度被提及。不過有名腸胃科主治醫師,以專業理性的角度,重新看待此問題。首先,這篇「發生率第一」的調查,是2019-2022年COVID-19肆虐時。多數國外的大腸癌篩檢,都是要求患者自主到醫院做大腸鏡,但疫情時很多國家的內視鏡室直接關閉,一來沒症狀的病患不會到醫院,二來醫生忙疫情而無蝦篩檢。因此做這樣篩檢的國家(例如美國),大腸癌發生率一定下降許多,但未來幾年因沒篩檢的中末期大腸癌,勢必會反彈。反觀台灣,從2000年就鼓勵用「糞便潛血試劑」做大腸癌篩檢,基本上只要是50-75歲的台灣人,都會被衛生局提醒定時檢驗糞便潛血,其中有不少民眾被驗出糞便陽性,並接受大腸鏡檢驗。此項檢查,可找出高機率患大腸癌的民眾,並提早做治療。該醫師繼續說,在國外篩檢基本停擺的情況下,台灣衛生局依然提醒國人定期篩檢,他自己也穿隔熱衣做大腸鏡檢查。在正常運轉情況下,台灣大腸癌的發現率,自然而然超出各國。同時提到,雖然這段時間台灣大腸癌發生率第一,但死亡率卻很低,因為糞便潛血有一半機率是無症狀的早期癌,只要內視鏡切除即可,不會引發死亡。最後醫生認為,此調查標題雖駭人,但在他眼中卻是了不起的成就,體現出公衛體系和醫療系統堅守崗位的成績。此篇發文,也引發不少網友點頭大讚,紛紛推文:「解釋得很好」、「感謝提供解釋」、「癌症是一個越晚發現死亡率越高的病」,也有不少人再次感謝醫護體系:「推專業,醫護人員也辛苦了」、「感謝台灣健保」…等,甚至有人開玩笑,想掛該醫師的門診。

平均每4分19秒就有1人罹癌! 5癌篩檢早期發現存活率最高逾9成
【健康醫療網/記者吳儀文報導】根據國健署109年癌症登記資料顯示,新發生癌症人數為12萬1,979人,平均每4分19秒就有1人罹癌。國健署表示,符合資格者定期「五癌篩檢」比「疑似罹癌才篩檢」有較高的存活率,呼籲民眾應定期接受癌症篩檢,早期發現早期治療。5癌早期存活率高 但早期症狀不明顯應定期篩檢國健署105年至109年癌症登記資料顯示,大腸癌、子宮頸癌、肺癌早期(0+1)期的5年存活率皆超過9成;口腔癌早期(0+1)期的5年存活率約7至8成以上;女性乳癌早期(0+1)期5年存活率更接近100%,而乳癌第4期5年存活率則跌至約3成6,顯示及早確診、治療的重要性。不過,癌症初期通常無明顯症狀,若未定期接受癌症篩檢,等到症狀出現才就醫,通常都已是預後較差、較難治療的晚期癌症,治療方式較複雜,而且治療選擇可能也較早期癌症少,不但治療時間更長、需花費更多的醫療費用,存活率也大幅下降。因此,國健署呼籲,民眾應藉由定期癌症篩檢,及時發現癌前病變或早期癌症,把握治療黃金期,目前國健署依據國際實證及我國流病資料,提供「五癌篩檢」服務:子宮頸癌篩檢:30歲以上婦女,每年補助1次子宮頸抹片檢查,建議每3年應至少接受1次子宮頸抹片檢查。乳癌篩檢:45歲至69歲婦女、40歲至44歲二等血親內曾罹患乳癌之婦女,每2年1次乳房攝影檢查。大腸癌篩檢:50歲至74歲民眾,每2年1次糞便潛血檢查。口腔癌篩檢:30歲以上有嚼檳榔(含已戒檳榔)或吸菸之民眾、18歲以上有嚼檳榔(含已戒檳榔)之原住民,每2年1次口腔黏膜檢查。肺癌:具肺癌家族史:50歲至74歲男性或45歲至74歲女性,且其父母、子女或兄弟姊妹經診斷為肺癌之民眾。重度吸菸史:50歲至74歲吸菸史達30包-年以上,有意願戒菸或戒菸15年內之重度吸菸者,每2年1次低劑量電腦斷層檢查(LDCT)。國健署署長吳昭軍提醒,民眾應養成定期接受癌症篩檢的好習慣,一起為自己、家人的健康把關,若篩檢結果異常,也應遵循醫囑儘速做進一步的確認診斷。篩檢異常將進一步安排診斷 可用APP、網站查詢資訊此外,國健署已於112年6月起與健保署共同推動「全民健康保險癌症治療品質改善計畫」,建立篩檢、追蹤到確診的完整機制,透過醫療院所共同合作,針對五癌篩檢疑似異常的民眾,進行健康指導、說明後續檢查相關注意事項,協助安排進一步就醫診斷,以達早發現早治療,及早阻斷疾病恢復健康的目標。國健署表示,民眾也可透過「健保快易通APP」點選「健康存摺」的貼心提醒功能,確認自己下次建議檢查日期,或攜帶健保卡到附近醫療院所或衛生局所洽詢,也可利用「全國癌症篩檢活動暨醫療院所資訊查詢網站(https://escreening.hpa.gov.tw/Home)」查詢附近的篩檢活動或醫療院所資訊。

維他命C發泡錠當水喝…害糞便潛血呈「偽陰性」 腹痛就醫已長巨瘤
近年來,國人健康意識抬頭,大行養生之道,因此使用各類保養品幾乎成了全民運動,吃的保養品更是以維他命系列最為民眾喜好,不論是電視廣告、健康節目、網路文章,都全天候的不斷宣傳,但民眾常常在不知不覺中重覆攝取過量的維他命而不自知,有時候這些過量的維他命可能會造成大家沒想到的後果。一位75歲長者平時身體硬朗,唯一困擾他的就是退休後這10年間時常會有輕微腹瀉情形,他也有就醫診斷為大腸激躁症,此後固定回診追蹤,腹瀉症狀一直持續。長者平時有服用各類維他命的習慣,尤其是每天使用維他命C發泡錠,當成開水喝。在多次的定期健康檢查中,糞便潛血篩檢(大腸癌篩檢)每次都呈現正常結果。期間醫師有建議大腸內視鏡檢查,但長者以害怕疼痛和糞便潛血篩檢正常為由拒絕,直到去年因嚴重便秘與腹部絞痛來門診求醫,經檢查發現直腸內有一巨大腫瘤,大腸內視鏡檢查及病理切片確認為大腸癌。臺北市立聯合醫院林森中醫昆明院區家庭醫學科主治醫師鄭玠豪表示,照正常來說,定期糞便潛血篩檢應該能提早發現此一情形,但由於長者攝取了大量的維他命C進入體內,而過量維他命C的抗氧化作用,造成糞便潛血檢查呈現「偽陰性」結果,加上長者未採納醫師建議接受大腸鏡檢查,因此延誤病情。由此案例,鄭玠豪提醒,維他命C的攝取適量即可,勿重覆過量,而糞便潛血篩檢也並非萬能,若有持續腸胃症狀、大便習慣改變,除了一般檢查外,最好能接受大腸內視鏡檢查,以求早期發現早期治療。

YouTuber「蒟蒻講幹話」真的復活了! 新影片解釋「怎麼從醫院離開」
在YouTube上吸引68.5萬人訂閱的「蒟蒻講幹話」頻道已停更2個月。對此,一位自稱是蒟蒻妻子的帳號在社群媒體上聲稱:「我先生他其實只是死掉而已,所以請各位不用擔心,等他復活之後,會再拍一支影片跟大家說明的。」如今「蒟蒻講幹話」真的又在28日突然上傳新影片,標題還寫著「蒟蒻是怎麼從醫院離開的…」消息一出立刻引發網友熱議。蒟蒻像往常一樣在影片中並未露面,只放了一個卡比獸娃娃在鏡頭前面。他透露自己向來身體健康,也很少看醫生,更沒有戴口罩的習慣。但他最近肚子常常不舒服,又會頭暈,因此去醫院掛了肝膽腸胃科。接著醫生問他這幾天吃了什麼食物,他也不改幹話性格,表示自己這幾天就吃了炸雞排、魷魚、東坡肉、披薩、蛋塔、甜甜圈這些,醫生聽聞後表示,「難怪你會拉肚子」,並叫蒟蒻不要吃那麼油,多吃蔬菜水果就可以改善。但蒟蒻卻堅信自己罹患了大腸癌,於是「我開始像發了瘋一樣,拼命對著醫生跟護士咆嘯,不斷地喊著『我要做大腸癌篩檢』,直到醫院的保全過來,才停止了這場鬧劇。那麼現在就讓我們回到這次的主題,我到底是怎麼從醫院離開的?這個答案非常地簡單,我是被醫院的保全架著離開的,謝謝大家。」瘋言瘋語的影片一出也引發網友熱議,「不愧是蒟蒻,報告平安還是那麼幽默」、「沒事就好,祝福你,台灣還需要你做影片去敲醒很多人」、「蒟蒻真的復活了,為了我們大家,蒟蒻真的要好好保重身體」;但也有人懷疑影片是早已預錄好的,「誰說沒事?聽不出來是生前錄的嗎?他老婆都發文他死了!」「應該走了,肝癌的症狀」、「雖然不願意往那方面去想,但是覺得蒟蒻真的走了」、「看起來人真的去了天堂,希望今年前能發追思會影片,蒟蒻大哥一路走好,謝謝您曾經的幹話影片帶來歡樂,蒟嫂一家人加油。」
大腸癌篩陽追蹤率連續4年吊車尾 年近1.8萬人未追蹤
癌症連續41年登上國人十大死因榜首,及早發現治療是防癌關鍵。國民健康署各項免費癌症篩檢中,大腸癌篩檢陽性追蹤率連續4年吊車尾,一年近1.8萬人未完成追蹤,推估近千名患者被遺漏。醫師呼籲政府可考慮補助無痛大腸鏡檢查,消除中低階層的經濟障礙,有助於提升民眾就醫追蹤意願。癌症篩檢陽性個案追蹤率。(圖/王家瑜製表)國健署107年到110年統計,癌症篩檢陽性個案追蹤率以乳癌最高,皆有9成以上;但子宮頸近4年從94%降到87.4%;口腔癌約都8成上下,但110年降至77.1%;值得注意的是,大腸癌連續4年吊車尾,110年僅70.7%,較107年下降5%。國健署補助50到74歲民眾每2年1次糞便潛血檢查,如結果為陽性,需進一步接受大腸鏡檢查。台大醫院健康管理中心主任邱瀚模表示,大腸鏡屬於侵入性檢查,且檢查前需要喝清腸藥,民眾心理負擔較大,可以預想陽性追蹤率較其他癌別低。邱瀚模進一步指出,許多人害怕大腸鏡檢查,台大醫院約8成受檢者都選擇有麻醉的無痛大腸鏡,自費價格至少4000元,對於中低社會階層民眾來說,就醫追蹤需要付出的時間和金錢成本,無形中變成一道阻礙。國內外實證顯示,糞便潛血檢查陽性者罹癌風險,較一般人高20到30倍,如未進一步接受大腸鏡檢查,死於大腸癌風險將增加64%。邱瀚模警告,每20名糞便潛血陽性個案就有1人罹癌,以110年數據推估,6.1萬名陽性個案中,只有4.3萬名完整追蹤,剩下的近1.8萬名未追蹤個案中,就潛藏著近千名大腸癌患者。他呼籲政府更積極應對,例如補助無痛大腸鏡,每人1000元、每20人只需花費2萬元,就能揪出1名早期大腸癌患者,進而降低死亡率。另外,目前國內提供30歲以上女性每2年一次子宮頸抹片檢查,據統計,子宮頸癌篩檢陽性追蹤率近4年連降7%。台北榮民總醫院婦女醫學部主任王鵬惠指出,子宮頸抹片陽性個案須到婦產科接受進一步檢查,如內診、子宮鏡切片等,屬於侵入性檢查,有些人可能猶豫而未立即就醫。婦產科醫師表示,由於子宮頸抹片易受到陰道發炎、月經等因素干擾,近年歐美國家逐漸推行子宮頸抹片搭配人類乳突病毒(HPV)核酸檢測,兩種檢查一起做,減少偽陰性或偽陽性問題,篩檢間隔也可延長為「每3到5年一次」,降低民眾的心理負擔;目前國健署已啟動試辦計畫,希望評估財務成本和國內外臨床實證後,盡快在國內正式推行。
疫情影響…72萬人中斷癌症篩檢 每10分鐘就有1人罹癌「連41年居死因之首」
2022十大癌症衛福部昨天公布2022年死因統計,癌症連續41年,高居死因之首,5萬1927人因癌症而死亡,癌症時鐘再度加快3秒,每10分7秒就有1人罹癌,肺癌則是第19年居十大癌症死亡率之冠。國健署表示,在新冠疫情影響最深的2022年,大腸癌、口腔癌、子宮頸癌、乳癌4癌的篩檢率下降了14%,多達72萬人中斷篩檢,成為癌症死亡攀升的最大殺手。癌症已連續41年高居國人死因之首,國內去年共有5萬1927人死於癌症,比前一年增加了271人,其中發生率最高的大腸癌,死亡數也比前一年增加了196人。胰臟癌、前列腺(攝護腺)癌以及卵巢癌三癌人數也上升。而十大癌症死因中,又以肺癌居首,去年共奪走1萬53條人命。第2至10名則依序為肝癌、大腸癌、乳癌、攝護腺癌、口腔癌、胰臟癌、胃癌、食道癌及卵巢癌,與前一年的十大癌症死因順位相同,沒有變化。國健署副署長賈淑麗表示,癌症死亡發生時鐘每年都在往前撥快,過去2年,從變快1秒、再到變快3秒。去年癌症死亡人數為5萬1927人,占總死亡人數24.9%,死亡率為每十萬人口222.7人,較前一年上升1.2%,標準化死亡率為每十萬人口116.0人,下降1.8%。就年齡觀察,去年癌症死亡有8成7集中於55歲以上族群。賈淑麗表示,國健署去年開始,將大腸癌、口腔癌、子宮頸癌、乳癌4癌篩檢擴大至5癌,7月起提供低劑量電腦斷層(LDCT)檢查,用於檢測早期的肺癌。若不將肺癌篩檢計入,去年4癌篩檢率比疫情前1年(2019年)下降了14%,等於有72萬人中斷篩檢。其中大腸癌篩檢的下降比率達13.5%,這些因素都會反映在日後的癌症死亡率。賈淑麗強調,從公布的國人死因更能看到篩檢數字的相關性,提醒民眾在疫情解封的今日,要重新注重篩檢的規律性。

定期檢查降低癌死亡率! 政府免費提供這些人「五癌篩檢」
由於癌症初期並無明顯症狀,容易讓人忽略,等到身體發生警訊可能為時已晚,惟有透過癌症篩檢早期發現、早期治療,才可阻斷已經發生變異的細胞發展為癌症,以提升自身存活率。5種癌症篩檢 女性降70%子宮頸癌死亡率主要5種癌症篩檢與國人死亡率的實證資料顯示,每3年1次子宮頸抹片檢查,可降低約70%子宮頸癌死亡率;每2年1次乳房X光攝影檢查,可降低41%乳癌死亡率;每2年1次糞便潛血檢查,可降低35%大腸癌死亡率;有嚼檳榔或吸菸習慣者,定期每2年1次接受口腔黏膜檢查,可降低26%口腔癌死亡風險;國際研究指出低劑量電腦斷層檢查(LDCT) ,可降低重度吸菸者20%肺癌死亡率。因此,國民健康署鼓勵民眾及家人應積極定期接受癌症篩檢,維護自身及家人的健康。30拉警報! 男女皆有免費篩檢預防癌症最重要的就是依照國際實證建議,透過各項檢查早期發現癌症病灶。國民健康署為促進國人的健康,已依據世界最新的篩檢實證,針對罹患癌症高風險族群提供免費的「五癌篩檢」,只要符合以下資格就能免費篩檢:一、子宮頸癌篩檢:30歲以上婦女,每3年應至少接受1次子宮頸抹片檢查。二、乳癌篩檢:45至69歲婦女、40-44歲二等血親內曾罹患乳癌之婦女,每2年1次乳房攝影檢查。三、大腸癌篩檢:50至74歲民眾,每2年1次糞便潛血檢查。四、口腔癌篩檢:30歲以上有嚼檳榔(含已戒檳榔)或吸菸之民眾、18歲以上有嚼檳榔(含已戒檳榔)之原住民,每2年1次口腔黏膜檢查。五、肺癌:(一)具肺癌家族史:50至74歲男性或45至74歲女性,且其父母、子女或兄弟姊妹經診斷為肺癌之民眾。(二)重度吸菸史:50至74歲吸菸史達30包-年以上,有意願戒菸或戒菸15年內之重度吸菸者,每2年1次低劑量電腦斷層檢查(LDCT)。篩檢異常勿驚慌 遵循醫囑早治療國民健康署吳昭軍署長呼籲,請符合篩檢資格民眾踴躍受檢,若收到篩檢異常的結果,切勿驚慌失措,仍需進一步就醫診斷。篩檢單位均會協助妥善安排回診時間,只要遵循醫囑回到醫院進行複檢,就可及早處置;若收到檢查結果為正常,仍要定期接受每2年1次的篩檢,保固自己的健康。

坂本龍一癌逝 醫曝腸癌第四期「僅2成活超過5年」
日本音樂家坂本龍一證實3月28日在東京一家醫院病逝,享壽71歲,根據《日本體育報》報導,坂本龍一於2020年6月就對外公佈被醫師診斷為罹患直腸癌,後來癌細胞轉移到肺部等器官。根據醫師表示,腸癌第四期,癌細胞會伴隨肝 、肺轉移,主要治療方式以化療加標靶治療,但5年存活率僅有20%。根據《三立新聞網》引述義大醫院內視鏡科主任王文倫表示,大腸癌可分為前期、第一期、第二期、第三期、第四期,大腸癌在早期和晚期的治癒率差很大,前期只要提早切除腸瘜肉即可根治。第一期僅需將腸壁黏膜層的腫瘤切除,5年存活率可達90%。第二期代表腫瘤已侵入腸壁肌肉層,5年存活率僅有50%至60%。第三期代表有淋巴轉移,得合併手術與化療,第二、三期5年存活率僅有50%至60%。第四期患者還會伴隨肝 、肺轉移,主要治療方式為化療加標靶治療,但5年存活率將驟降至20%。王文倫表示,對於化療反應不佳者,國際間陸續有免疫療法和細胞治療等新療法,但目前仍在臨床試驗階段。所謂的免疫療法,是以打針方式來活化本身的免疫細胞,至於CAR-T細胞治療,過去主要應用於血癌、淋巴癌等非實體癌,不過近年來有研究應用於肝癌或大腸癌。若要做樹突免疫細胞治療或是CAR-T細胞治療,也得在身體狀況良好的情況下,先將相關細胞冷凍,譬如30至40歲時身體狀態良好,就可將細胞取出,若是在50到60歲時發病,就可透過基因編輯的細胞打入體內來治療。目前國健署目前有補助50到75歲的大腸癌篩檢,近年來國健署的報告也指出,透過腸癌篩檢能有效篩出早期大腸癌,但若有家族史或是抽菸習慣、肥胖、代謝症候群者,則都是腸癌高危險群,建議提早於40 歲即自費進行大腸鏡檢查,同時少吃紅肉多吃蔬果,作息維持正常,藉此避免大腸癌發生機率。
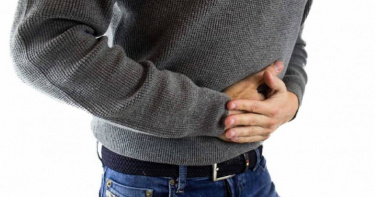
連15年蟬聯癌王…每年近6千人死於大腸癌 篩檢「1結果」風險高30倍
根據國民健康署最新癌症登記資料顯示,109年大腸癌新診斷個案有1萬6,829人,連續15年蟬聯癌症發生人數之首,其中男性發生率為女性的1.5倍,每年約有6,000多人死於大腸癌,影響國人健康甚鉅。國民健康署吳昭軍署長呼籲,大腸癌早期不易發現,民眾應定期接受篩檢,才能找出潛「腸」危機。為降低大腸癌的發生率及死亡率,國民健康署提供50至74歲民眾每2年1次免費定量免疫法糞便潛血檢查,經實證研究,每2年定期篩檢可降低29%晚期大腸癌發生率與35%死亡率。吳昭軍呼籲民眾定期接受篩檢,篩檢結果為陰性者,應繼續維持每2年1次定期大腸癌篩檢,若篩檢結果為陽性,應進一步至醫療院所接受大腸鏡檢查,根據國民健康署癌症篩檢資料顯示,大腸癌篩檢結果為陽性者,每2人就有1人有大腸息肉,每20人就有1人有大腸癌,因此絕不能姑息,以免錯過黃金治療期。國民健康署也指出,除了定期篩檢,篩檢陽性者進一步接受大腸鏡診斷亦非常重要,透過大腸鏡檢查可以找出隱藏在大腸中的息肉,大部分息肉在發現的當下即可切除,不必再另外進行手術,儘早阻斷癌前病變的發展,避免進一步惡化為大腸癌。研究顯示,篩檢結果為陽性者,罹患大腸癌風險較一般族群高20至30倍,若超過6個月未做大腸鏡確診,罹癌風險會增加30%,如果一直未做進一步確診,大腸癌死亡風險將增加64%,因此提醒篩檢結果為陽性時,應進一步接受大腸鏡檢查,才能確保腸道的健康。